(Tratto da “L’Ospedale” n.4-2010)
Il tema della sicurezza nell’ambiente ospedaliero e più in particolare nel teatro operatorio è oggi sempre più avvertito sia fra gli operatori che fra gli utenti, ragione, fra l’altro, per la quale l’intero sistema deve presentare requisiti e condizioni tali da consentire il buon esito del ciclo di produzione.
Appare infatti evidente che i reparti operatori rappresentano un sistema complesso ove convivono in stretta integrazione l’elemento umano con tecnologie sofisticate e dove trovano espressione la professionalità e l’elevata specializzazione del personale oltre ad una complessità organizzativa che rievoca in un unico ambiente, ove vengono eseguite accoglienza diagnosi e terapia, l’intero ciclo ospedaliero; pertanto, unitamente all’imprevedibilità degli scenari, tale ambito risulta essere fra quelli a maggior rischio di errore.
Tali rischi, a riprova della complessità organizzativa, possono essere ulteriormente accentuati da problemi di comunicazione e coordinamento fra gli operatori, dalla mancata definizione di ruoli e responsabilità, dalla conflittualità fra operatori determinata spesso da una carente leadership.
Peraltro, oltre alle problematiche collegate al fattore umano, innumerevoli appaiono i fattori di rischio per utenti ed operatori:
• biologici, in ragione della manipolazione di sangue o altri fluidi corporei con un rischio accentuato dell’impiego di oggetti taglienti;
• chimici considerato l’impiego di anestetici e disinfettanti;
• fisici, elettrocuzione e incendio;
• infettivi;
• microclimatici;
• da default di apparecchiature e impianti
• da radiazioni ionizzanti e non;
• Infortunistici
Pertanto l’insistenza di tali fattori ha spinto le organizzazioni a dotarsi di sistemi che, sul modello dell’Hazard Analysis and Critical Control Points, siano in grado di valutare in ogni momento della produzione delle prestazioni i possibili rischi individuando le fasi del processo che possono rappresentare un punto critico e che devono essere costantemente verificate e monitorate.
La notevole mole di produzione legislativa, di linee guida e protocolli riferiti al teatro operatorio rappresenta peraltro una ulteriore testimonianza della complessità del sistema.
Relativamente ai riferimenti normativi il D.P.R. del 14 gennaio 1997 “Approvazione dell’atto di indirizzo e coordinamento alle regioni e alle provincie autonome di Trento e di Bolzano, in materia di requisiti strutturali, tecnologici ed organizzativi minimi per l’esercizio delle attività sanitarie da parte di strutture pubbliche e private” rappresenta nel suo complesso e nella sezione dedicata al reparto operatorio un punto di riferimento per la progettazione e l’organizzazione dei complessi operatori poiché ha definito una cornice che, tenendo conto dell’evoluzione strutturale e tecnologica, superasse leggi e regolamenti spesso risalenti ai primi anni del 900.
A tal proposito di non secondaria importanza appaiono anche il decreto legislativo 46/97 “Attuazione della direttiva 93/42/CEE, concernente i dispositivi medici.”, relativamente all’impiego dei dispositivi medici e il DLgs 81/08 in materia di tutela della salute e della sicurezza nei luoghi di lavoro.
Nel corso degli ultimi anni peraltro, ad integrazione della pur vasta legislazione in tema di igiene e sicurezza sul lavoro, è intervenuta, in particolare per il comparto operatorio, la produzione di specifiche Linee Guida, fra le quali quelle assumono particolare rilevanza quelle dell’ISPESL per “ la definizione degli standard di sicurezza e di igiene ambientale dei reparti operatori” e quelle della Società Italiana di Chirurgia, raccolte nel volume “Sicurezza in sala operatoria” oltre alle raccomandazioni del Ministero della Salute.
Gestione del rischio clinico – Igiene, sicurezza e controllo ambientale in sala operatoria
Peraltro tale produzione legislativa appare giustificata dalla necessità di assicurare un adeguato controllo igienico ed ambientale sia mediante le verifiche di legge su strutture ed impianti che soprattutto attraverso l’utilizzo di procedure, istruzioni operative e protocolli in grado di monitorare gli aspetti organizzativi e gestionali.
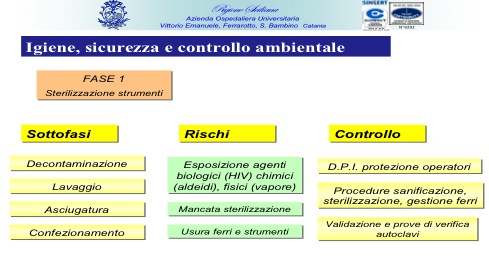
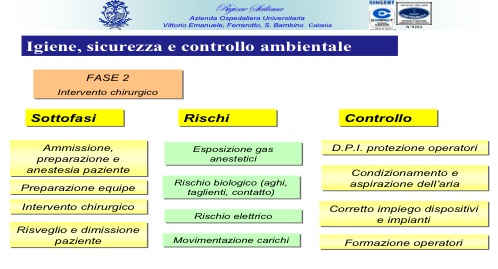
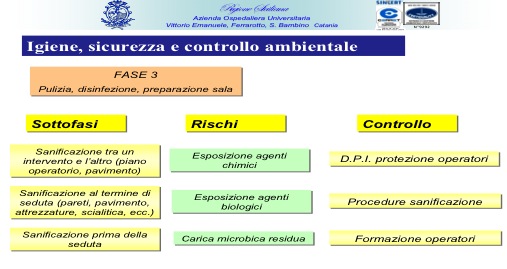
Tale ultimo aspetto peraltro appare vitale per la funzionalità stessa del ciclo di lavoro svolto nella sala operatoria che possiamo sostanzialmente condensare in quattro grandi fasi 1) sterilizzazione degli strumenti 2) intervento chirurgico, 3) pulizia e disinfezione della sala, 4) manutenzione di impianti ed apparecchiature, in stretta interconnessione fra di loro dei quali devono essere attentamente monitorati i punti critici come evidenziato nelle tabelle seguenti:
Fase 3: Pulizia, disinfezione preparazione della sala
Fase 4: attrezzature, macchine ed impianti
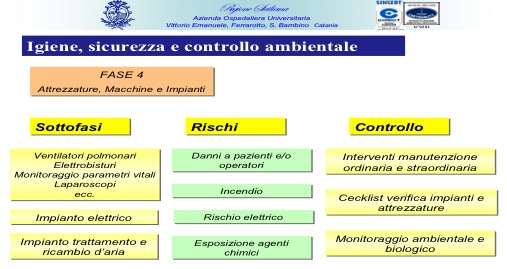
D’altronde come si può notare dalle tabelle sopra riportate il rischio clinico in sala operatoria non è collegato esclusivamente all’errore tecnico-professionale di fatto scarsamente prevenibile ma è caratterizzato anche da eventi governabili e predittibili che le organizzazioni devono essere in grado di valutare e controllare, come ad esempio il rischio infettivo per gli operatori e per gli stessi pazienti o la manutenzione delle apparecchiature e degli impianti, il cui controllo necessita dell’introduzione di univoci e riproducibili modelli di gestione del rischio.
E’ evidente pertanto che fra le diverse strutture il teatro operatorio rappresenta, per l’elevata complessità delle prestazioni svolte, per le molteplici figure professionali coinvolte nella erogazione delle prestazioni, una delle aree a maggiore rischio dell’intero Presidio Ospedaliero che necessita di un adeguato e univoco modello di governo di gestione del rischio, esigenza che, anche per le implicazioni medico legali, è sempre più avvertita dalle organizzazioni sanitarie e dagli stessi operatori.
Al fine di gestire il rischio in sala operatoria sono stati proposti diversi modelli nati spesso da una visione parziale dei diversi attori coinvolti nel processo di produzione delle prestazioni , e che pertanto risentono di una visione parziale.
Vi è un modello che possiamo definire in linea o orizzontale con un risk manager che sovraintende alle attività dei diversi attori, dal chirurgo, all’infermiere agli altri membri dell’equipe sanitaria, fino ai responsabili dei servizi e della stessa manutenzione di strutture ed apparecchiature; tale modello appare di fatto inadeguato poiché risente della individualità delle diverse componenti non in grado, nonostante la figura unificante del risk manager ,di costruire un sistema di gestione del rischio, poiché ogni figura opera senza un reale coinvolgimento delle altre professionalità, fattore che se da un lato presenta il vantaggio di stimolare il singolo componente al miglioramento, dall’altro presenta forti difficoltà ad individuare i processi chiave della produzione di prestazioni ostacolando efficacia ed efficienza.
Un altro dei modelli maggiormente utilizzati per il controllo del rischio in sala operatoria è il cosiddetto modello a matrice che presenta indubbi vantaggi nella gestione dell’operatività temporale in ragione della individuazione delle diverse fasi del processo di lavoro ed anche della funzione di responsabilità ad esse collegate ma presenta alcuni punti di debolezza fra i quali, possibile conflittualità fra i responsabili delle singole fasi, rallentamento dei processi decisionali per il venir meno della funzione gerarchica che, se non inserito in un più ampio sistema di gestione del rischio, determina profonda insicurezza.
In realtà in Italia si sono affermati diversi modelli di gestione del rischio clinico da quello della Regione Emilia Romagna, con le sperimentazioni dell’incidente reporting e del FMEA-FMECA, della Lombardia con l’individuazione della figura aziendale del Risk Management, della Toscana attraverso le iniziative gestite dal Centro Regionale per la Gestione del rischio clinico e la sicurezza del paziente, fino alla Sicilia con le iniziative del Centro di coordinamento regionale Cabina di regia per il rischio clinico; paradossalmente il sorgere di tante iniziative è indice della mancanza di un modello nazionale e della più complessiva funzione di coordinamento degli Organi Centrali.
Tale indeterminatezza e la mancanza di una chiara linea guida nazionale circa i modelli da adottare si ripercuote anche nella quotidianità ospedaliera, dove la figura del risk manager, che dovrebbe gestire e coordinare le attività collegate al rischio clinico , presenta un assoluta indeterminatezza infatti spesso la funzione, storicamente identificata con il Direttore Sanitario, è ricoperta da medici che talora per ragioni di inabilità hanno abbandonato l’attività clinica, da ingegneri clinici o da medici legali, senza che gli stessi abbiano seguito un adeguato percorso formativo.
Il ruolo del Direttore Sanitario nella gestione del rischio clinico
Anche se il tema della gestione del rischio clinico nelle strutture sanitarie è un argomento di recente introduzione, pare necessario riaffermare il ruolo della Direzione Sanitaria, infatti il Regio Decreto 1631/38 assegnava già al Direttore Sanitario il ruolo tecnico professionale di organizzazione e gestione igienico-sanitaria e il D.Lgs 502/92 ne ribadiva le responsabilità nella gestione e nella organizzazione dei servizi sanitari come peraltro evidenziato dal ruolo ricoperto quale Presidente del Comitato Infezioni Ospedaliere e del Comitato per il Buon Uso del Sangue oltre che come responsabile del buon andamento igienico delle strutture.
In ogni caso la progettazione di un sistema di gestione del rischio non può avvenire senza l’attivo coinvolgimento di team multidisciplinari nei quali far coinvolgere le esperienze e le professionalità di chi opera nelle strutture sanitarie; per attuare tale disegno non è necessario inventare nuove figure professionali, ma è importante avere una visione sistemica dell’universo che ruota intorno alle strutture ospedaliere deve essere in realtà individuato un direttore della produzione che la legislazione italiana e diverse e positive esperienze gestionali individuano di fatto nella figura del Direttore Sanitario.
In tale ottica bisogna chiedersi qual’è il ruolo del Direttore Sanitario e anche la sua naturale evoluzione?
Il direttore sanitario, identificato un tempo quale “primario di igiene”, è divenuto nel corso degli anni, adeguandosi, oltre che alla evoluzione legislativa anche alla diversa organizzazione delle strutture ospedaliere, un primario dell’organizzazione che ha concentrato in se oltre alle competenze igieniche anche un ruolo di attivo coordinamento dei servizi.
Il Direttore sanitario nel prossimo futuro, e ciò rappresenta la vera innovazione, dovrà divenire, anche in ragione del processo di aziendalizzazione, il vero e proprio Direttore di Produzione che sia in grado di affermare la propria leadership, mediante la realizzazione e lo sviluppo di progetti, il controllo ed il monitoraggio costante della produzione in termini di risultati, tempi, qualità, costi e organizzazione di mezzi e risorse per il conseguimento degli obiettivi aziendali.
L’obiettivo è quello di raggiungere il migliore risultato possibile minimizzando i costi ricercando la massima efficienza nella produzione evitando inutili sprechi, ed è proprio nella fase di produzione che il direttore deve assume la leadership della struttura tecnica, coordinando le varie operazioni e assicurando il rispetto dei tempi previsti dal piano di lavorazione.
Peraltro in un sistema complesso e di elevata specializzazione quale il sanitario con molteplici attori e funzioni bisogna porsi la fondamentale domanda su quale modello sia in grado di gestire la complessità, di favorire nel contempo decentramento delle funzioni, coordinamento e responsabilità, a nostro giudizio tale modello è l’adhocrazia.
Essa infatti rappresenta un modello di organizzazione organico ove convivono elevata specializzazione, decentramento selettivo, reciproco adattamento e gruppi di progetto; nell’adhocrazia il singolo deve essere in grado di controllare il proprio lavoro e per far ciò si necessità di operatori altamente qualificati e continuamente formati poiché il potere di assumere decisioni è decentrato e si colloca in punti strategici dell’organizzazione. Per ottenere tutto ciò è necessario e questo è un altro aspetto del modello organizzativo adhocratico che ci sia reciproca capacità di adattamento fra le diverse componenti dell’organizzazione così come rilevato da Henry Mintzberg nel volume “La progettazione dell’organizzazione aziendale” quando afferma che nell’adhocrazia i professionisti debbono combinare i loro sforzi”, ed ancora che ”nell’adhocrazia i diversi specialisti debbono combinarsi in gruppi multidisciplinari costituiti intorno a specifici progetti di innovazione”.
In sanità tale modello ci consente di superare l’individualismo operativo reso di fatto obsoleto dalla evoluzione della ricerca scientifica e dalle sue applicazioni oltre che dalla innovazione organizzativa, infatti il raggiungimento di significativi risultati in termine di salute per gli utenti comporta l’impossibilità di fornire risposte esaurienti basandosi esclusivamente sulla competenza e preparazione del singolo ma comporta l’intervento di team multidisciplinari in grado di coniugare funzioni e competenze diverse.
Pertanto è necessario ripensare il ruolo dell’ospedale per superarne la crisi collegata all’eccessiva parcellizzazione della medicina specialistica, di cui lo stesso modello dipartimentale ne rappresenta uno degli aspetti; ripensare l’organizzazione dell’ospedale, anche in termini di adocrazia, significa favorire la relazione e l’integrazioni fra i diversi operatori, un utilizzo sicuro ed appropriato delle tecnologie, disegnare soluzioni organizzative per pervenire a processi più snelli e efficaci e impiegare le risorse umane in attività a maggior valore aggiunto introdurre realmente il governo clinico di cui, in ogni caso, il coordinatore non potrà che essere il Direttore Sanitario.
Dr. Salvatore Paolo Cantaro*
Dr. Giuseppe Saglimbeni **
*Direttore Sanitario Azienda Ospedaliera Universitaria Vittorio Emanuele, Ferrarotto, Santo Bambino
**Direzione Sanitaria Azienda Ospedaliera Universitaria Vittorio Emanuele, Ferrarotto, Santo Bambino
Bibliografia
• Commissione Medico Legale della Società Italiana di Chirurgia “ Sicurezza in sala operatoria” Ed. Società Italiana di Chirurgia;
• Spagnoli G. , Lombardi R. , Piovano B., “Linee Guida sull’attività di sterilizzazione quale protezione collettiva da agenti biologici per l’operatore nelle strutture sanitarie” Ed ISPESL
• Mintzberg H. “La progettazione dell’organizzazione aziendale” Ed Edizioni del mulino 1996